もくじ
甲状腺機能亢進症(Basedow病)
Basedow病は甲状腺機能亢進による代謝症状に眼症状が伴う自己免疫疾患で、人口 10万人年あたり7.3人(男性3.6人、女性13.0人)、日本におけるTEDの年齢調整有病者数は34,913人(有病率0.034%)とされる。平均年齢は44.6 歳、女性が76%、基礎疾患としてはBasedow病70.8%、慢性甲状腺炎9.4%であった。しかし、重症例は男性、喫煙者、高齢者に多い。放射性ヨウ素内用療法(アイソトープ治療)も発症・増悪因子とされる。約85%は甲状腺機能異常の発症から18カ月以内に眼症状が発症する。白人で高頻度、アジア人で低頻度とされる。
喫煙と甲状腺眼症の関係
- 環境因子の中では喫煙がとくに重要
- 喫煙は甲状腺眼症の発症、進展、治療抵抗性といったあらゆる段階において有意な影響を与えることが複数の疫学研究で示されている。
- 喫煙者は非喫煙者と比較して甲状腺眼症発症のオッズ比が 4.40(95%信頼区間:2.88~6.73)と有意に高い。
- Basedow 病患者においても喫煙は非喫煙に比し、甲状腺眼症発症の OR 2.18(95%信頼区間:1.51~3.14)であった。
-
放射線外照射や糖質コルチコイド療法との併用成績において喫煙者は改善率が低下し、中等度甲状腺眼症症例においても治療効果の有意な減弱を認める。
診断は甲状腺ホルモンと甲状腺刺激ホルモン、血中TSH受容体抗体価陽性などによって行われる。体重減少や動悸などの症状に加えて、眼球突出や眼球運動障害、眼瞼腫脹などの症状を伴う。
眼窩内球後後組織の線維芽細胞内に存在する甲状腺ホルモン受容体が抗原となり、眼窩組織にリンパ球浸潤を促し、マクロファージを活性化させることで起こる。外眼筋ではプロテオグリカンの沈着から間質の浮腫、外眼筋肥大が起こる。そして、炎症の結果、外眼筋と結合組織の間に癒着を生じ、外眼筋の伸展障害が出現する。
甲状腺眼症
Basedow病患者の約30%に下記症状を認める。また、甲状腺眼症のうち、40%の症例はBasedow病と同時に眼症状が発症し、40%はBasedow病の発症後に眼症状が発症するが、20%は眼症状が先行する症例がある。片眼性は10~15%程度とされる。
- 眼球突出:若年者に多い。球後軟部組織の脂肪組織・外眼筋腫大により起こる。Hertel≧17mm or 左右差≧2mm
- 眼瞼後退: 眼症の約80%に認める。Dalrymple徴候(上眼瞼後退)とGraefe徴候(下方視における上眼瞼の下転不全または下転遅延)で判定する。
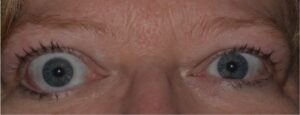
- 眼瞼腫脹:眼窩内圧↑→脂肪組織脱出。上眼瞼に多い。
- 角結膜障害:瞼裂開大+涙液分泌↓、眼症の約30%に認める。角膜下方にSPK+。
- 眼球運動障害:高齢者に多い。眼症の22%に見られ、外眼筋の肥大、線維化や癒着により、眼球運動障害となり複視をきたす。しかし、CTやMRIでは外眼筋肥大は甲状腺眼症患者の41%見られるため、軽度であったり、両側同程度の眼球運動障害であれば複視の自覚症状がないこともある。MRIで下直筋と内直筋(上直筋も多い)が肥大していることが多い。上転障害が一般的で、次いで下転、外転障害の順で多い。若年者では脂肪組織の腫大が多くみられ,高齢者では外眼筋の腫大の頻度が高くなる。
- 視神経症:眼症の7.3%、肥大した外眼筋が視神経を圧迫するため起こる。
活動期の判定は、欧米では、眼窩痛、眼瞼腫脹、眼瞼発赤、結膜浮腫、結膜充血、涙丘腫脹、眼球運動痛の7項目のうち3点以上を満たすと活動性ありと判定するClinical activity score(CAS)が用いられている。日本では、活動期でもCASが高くない場合もあるため、MRIによる精査が推奨されている。
甲状腺眼症では外眼筋や脂肪組織が炎症を起こし腫大する。甲状腺機能亢進状態では、甲状腺ホルモンのカテコールアミン作用でMüller筋の収縮が起こり、上眼瞼挙筋の腫大や炎症がみられなくても、上眼瞼後退がみられる。このような症例では、甲状腺機能が正常化すると眼症状が改善することもある。
上眼瞼挙筋の腫大があると、上眼瞼後退や眼瞼遅滞が起こる。下眼瞼開大は、眼球突出により生じるものと、下直筋や下眼瞼の結合組織の線維化により、下眼瞼が下方に牽引されるものがある。上眼瞼後退や下眼瞼開大により、閉瞼不全がみられると、角膜上皮障害を起こしやすくなる。
Clinical Activity Score(CAS)
- 眼球や球後の痛み・圧迫感や違和感
- 眼球運動時痛(上方視、下方視、側方視)
- 眼瞼の発赤
- 眼瞼の腫脹
- 結膜の充血
- 結膜の浮腫
- 涙丘の腫脹
- 1〜3カ月間に2mm以上の眼球突出の進行
- 1〜3カ月間に8度以上の眼球運動障害
- 1〜3カ月間に視力低下
- 炎症の古典的な特色に基づく活動性評価であり、CAS は上記の項目を各 1点として合計点で表す。
- CASが10項目中4点以上、前半の7項目中3点以上は活動性眼症を示唆する。
- 日本人では、CAS1~2点でもMRIを撮ると炎症所見を認める場合がある。
甲状腺機能が正常でも甲状腺眼症をきたすことがある。
Graves orbitopathy QOL questionnaire(GO-QOL)
甲状腺眼症のQOLに対して疾患特異的なGraves orbitopathy QOL questionnaire(GO-QOL)が使用されている。
視機能に関する質問
| No. | 質問項目 |
運転しない (※点数なし) |
1点 | 2点 | 3点 |
|---|---|---|---|---|---|
| 1 | 自転車 | 運転しない | ひどく制限 | 少し制限 | 制限なし |
| 2 | 車の運転 | 運転しない | ひどく制限 | 少し制限 | 制限なし |
| 3 | 仕事や家事 | ― | ひどく制限 | 少し制限 | 制限なし |
| 4 | 戸外の散歩 | ― | ひどく制限 | 少し制限 | 制限なし |
| 5 | 読書 | ― | ひどく制限 | 少し制限 | 制限なし |
| 6 | テレビ鑑賞 | ― | ひどく制限 | 少し制限 | 制限なし |
| 7 | 趣味や娯楽 | ― | ひどく制限 | 少し制限 | 制限なし |
| 8 | したいことができない | ― | とても | 少し制限 | 制限なし |
社会心理面に関する質問(GO-QOL:心理社会面)
| No. | 質問項目 | 1点 | 2点 | 3点 |
|---|---|---|---|---|
| 1 | 顔貌の変化が気になる | とても | 少し | いいえ |
| 2 | 他人の視線が気になる | とても | 少し | いいえ |
| 3 | 他人の振る舞いが気になる | とても | 少し | いいえ |
| 4 | 自信がもてない | とても | 少し | いいえ |
| 5 | 他人と接したくない | とても | 少し | いいえ |
| 6 | 友達ができにくい | とても | 少し | いいえ |
| 7 | 写真に写りたくない | とても | 少し | いいえ |
| 8 | 顔貌の変化を隠したい | とても | 少し | いいえ |
眼瞼後退
第1眼位が正常であれば、上眼瞼は上方輪部から角膜内1~2㎜までに下降する。上眼瞼と輪部上縁の間の強膜が見えたら上眼瞼後退とする。発現頻度は甲状腺眼症が多く、約1/3の患者に認められる。
上眼瞼内のMuller筋の異常収縮とされているため、治療は対症療法が主である。具体的にはβ遮断薬の点眼液や、グアニジン5%点眼液または内服薬を併用することがある。3ヶ月間使用しても効かない場合、Muller筋摘出術、上眼瞼筋後転術、上眼瞼挙筋延長術などが適応である。
甲状腺眼症の検査
TSH受容体抗体(thyroid stimulating hormone receptor antibody:TRAb)や甲状腺刺激抗体(thyroid stimulating antibody:TSAb)などの自己抗体が陽性であれば、甲状腺機能にかかわらず、甲状腺眼症の診断が支持される。
眼科的にはMRIを施行し、T1強調画像で外眼筋の形態を、STIR法で炎症の有無を見る。T2緩和時間の延長が外眼筋の炎症の活動性の指標となる。下斜筋以外の外眼筋の形態が分かるため冠状断は必須であり、また、軸位断で眼窩先端部が肥大した内外直筋が視神経圧迫していれば圧迫性視神経症が疑われる。
甲状腺視神経症
甲状腺視神経症は筋円錐部での腫大外眼筋による圧迫および神経栄養血管の閉塞隅角緑内障により視力が低下する。頻度は甲状腺眼症の7.3%だが、早急に対応しないと視神経萎縮をきたし恒久的な視機能障害を残す。眼底検査で乳頭腫脹していれば診断は容易である。確定診断はCTよりもMRI(軸位断・冠状断画像)で眼窩先端部で視神経の圧迫、蛇行、腫脹を確認する。
甲状腺眼症の治療
1.保存的治療
- 禁煙
- ビタミン D・セレンの補充や人工涙液の使用
- 甲状腺機能管理:甲状腺中毒症の程度と持続期間は TED の重症化と相関し、治療に伴う甲状腺機能低下症への移行も新規発症や増悪の契機となる。TRAb 高値例では活動性と重症度が高く、予後不良であることも知られている。
- ストレス管理:眼症患者は一般集団に比べ QOL が有意に低下しており、その程度は複視や眼窩部痛、重大なストレスイベントの経験と相関する。生活リズムの乱れは精神的不安定を助長し、甲状腺機能異常や眼症症状の悪化につながるため、規則的な生活と十分な睡眠、精神的支援が予後改善に寄与する可能性がある。身体的ストレスや局所組織障害も眼症の増悪因子となりうるため、眼窩減圧術や斜視手術、白内障手術などが増悪の契機となることがあり、局所感染や組織崩壊は自己免疫反応の活性化や炎症の増強を介して病態を悪化させる。活動期には不要不急の外科処置や抜歯、過激な運動は避けることが望ましい。
2.薬物治療
ステロイドパルス治療
- 複数の外眼筋の腫大、炎症がある場合はステロイドパルス療法の適応となる。
- ステロイドパルス療法の奏効率は70%程度とされている。
- ステロイドパルス療法には、3日間連続して点滴するDaily法や週1回点滴するWeekly法がある。
- Daily法は3日間の点滴を1クールとして、通常3クール施行する。ステロイドパルス療法後に数カ月ステロイド内服を行うことが多い。
- Weekly法は、週1回点滴を行う。通常6~12回の点滴を行う。
その他薬物治療
- α遮断薬点眼(グアネテジン®):特効薬剤だが、個人輸入のみ。
- β遮断薬点眼、ブナゾシン塩酸塩点眼(デタントール®)
- A型ボツリヌス毒素注射:有効率は80~90%だが、繰り返し注射が必要である。
- 結膜浮腫、充血が強い→ステロイド点眼を用いる。
- 上眼瞼浮腫、上眼瞼後退症→ステロイドの局所注射を用いる。眼瞼皮下に12~20 mg/0.5 mlを注射する。
- 単筋腫大例やステロイドパルス療法後に残存する外眼筋炎症→Tenon嚢下注射(腫大筋周囲に 20 mg/0.5 ml)を行う。
- 甲状腺視神経症→ステロイドパルス療法(77.7%が消炎治療で改善する。)、放射線照射(2Gy×10日間)の併用を早急に行う。視神経萎縮、下半盲は予後不良因子である。
- インスリン様成長因子-1受容体(IGF-1R)を標的とするモノクローナル抗体であるテプロツムマブは、2020年1月にFDA(Food and Drug Administration)より初の甲状腺眼症の治療薬として承認された。眼窩線維芽細胞の活性化の抑制、サイトカインやヒアルロン酸産生の抑制により、脂肪組織や外眼筋の腫大が改善すると報告されている。活動性の高い甲状腺眼症患者において、テプロツムマブ投与により眼球突出、複視、QOLが対照群と比較して有意に改善した。3 週間ごとの点滴投与で通院負担が少ないという利点もある。テプロツムマブ投与において、重篤な副反応はみられないが、難聴と血糖値上昇、倦怠感、無月経を来すことがある。その他にも、下痢などの消化器症状、筋痙縮、脱毛、爪の変形、皮膚の乾燥、味覚障害、インフュージョンリアクション(寒気や発熱、瞼や唇や舌の腫れ、意識低下、めまい、呼吸困難、動悸、嘔吐、咳)などがある。
- IL-6受容体に対するモノクローナル抗体であるサトラリズマブ、胎児性Fc受容体阻害薬のバトクリマブ、TSH受容体の抑制型抗体であるK1-70などの臨床試験が予定されている。
3.放射線治療
ステロイドパルス療法後に残存する炎症に対しては、球後放射線治療を併用する。軽度~中等度の炎症性病変があれば1回1.5~2.0Gyで10回照射する。
4.手術治療
- 上眼瞼後退に対して保存的治療を2~3ヵ月行って効果なければ、眼瞼手術(Muller筋摘出術、上眼瞼挙筋後転術)を行う。
- 眼窩炎症の活動性が1,2の治療で抑えられても第一眼位で複視があれば、眼筋手術(斜視手術+癒着剥離術)を行う。
- 高度な眼球突出、片眼性の眼球突出、難治性の視神経症(視神経症の22.3%が眼窩減圧術の適応となり、特に初診時に視力が0.1未満の重症例では58.3%が眼窩減圧術の適応となる。)があれば眼窩減圧術(経上顎洞眼窩減圧術:眼球突出が3~5㎜程度改善し、視神経症を有する場合は90%以上が改善する。)を行う。
-
眼窩減圧術は、手術部位により眼窩内壁や外壁、下壁、上壁の骨を除去する方法がある。上壁は髄液漏などの重篤な合併症があるため、施行されることは少ない。下壁の減圧術は術後の眼球運動障害の頻度が高いため、眼窩内壁と外壁の減圧術が行われることが多い。視神経症に対しては内壁の減圧が効果的である。眼球突出が高度な場合には、眼窩内壁と外壁の減圧術を行う。眼窩脂肪が多い場合は眼窩の脂肪を除去する脂肪減圧も行う。眼窩減圧術後、外眼筋や眼窩脂肪が減圧部位に脱出するため、眼球運動障害がみられることがある。眼球運動障害が高度な場合は、斜視手術が必要となる。内壁および下壁の骨を広範囲に除去した場合は、その偏位量が増大し、眼位変化による複視が生じやすくなる。また、骨除去範囲が過剰な場合や術中操作が深部に及んだ場合には、視神経損傷を生じる危険もある。さらに、下壁減圧では下眼窩神経損傷による頬部・上唇の知覚鈍麻が生じることもある。
5.斜視治療
消炎治療では、球後組織の炎症が改善しても、外眼筋の伸展障害が強いと斜視が改善しないことも多い。根本的な治療である斜視手術は、消炎後に行う必要があり、活動性の炎症がある場合は、プリズム眼鏡による矯正や遮蔽膜による片眼遮蔽、A型ボツリヌス毒素による斜視ボトックスを行う。
正面視で複視がみられる場合や日常生活に不便がみられる場合には、手術適応となる。腫大した外眼筋の伸展障害による眼球運動障害のため、腫大した外眼筋の後転術を行う。甲状腺眼症による斜視は術前の定量が困難であるため、調節糸法で行われることが多い。手術後の眼位により、調節糸で後転量を調節する。腫大筋の後転術では矯正量が足りない場合は、拮抗筋の前転術や反対眼の後転術を行う。回旋異常がある場合は、外眼筋の後転や前転に加えて平行移動も行う。斜視角が大きい場合は、斜視手術による移動量が大きくなるため、とくに下直筋の後転量が多いと術後に下眼瞼開大をきたすことがあり、術後眼瞼手術が必要となる。
6.眼瞼部手術
眼瞼の異常に対しては兎眼矯正術や眼瞼縫合や瞼板縫合、眼瞼内反症手術、眼瞼の脂肪除去を行う。上眼瞼後退や眼瞼遅滞に対しては、上眼瞼挙筋の延長術を行う。上眼瞼挙筋にスペーサーを挿入し、上眼瞼挙筋の延長により、上眼瞼後退や眼瞼遅滞を改善する。下眼瞼の開大に対しては、下眼瞼に耳介軟骨やシリコーンプレートを挿入し、下眼瞼を挙上する。眼瞼内反や睫毛内反が軽度な場合は通常の内反症手術を行うが、下眼瞼開大がある場合は、下眼瞼を挙上する必要がある。眼瞼腫脹に対しては、眼瞼の脂肪除去を行う。
複数の手術が必要な場合は眼窩減圧術→斜視手術→眼瞼手術の順番で行う。眼窩減圧術後に、眼球運動が変化し、斜視手術により瞼裂開大、眼瞼後退など眼瞼の位置の変化が起こるためである。
甲状腺機能亢進症に対するアイソトープ治療
活動性の甲状腺眼症がある場合や、TSAbなどの自己抗体が高値な場合は、アイソトープ治療により甲状腺眼症の悪化がみられることがある。
参考文献
- クオリファイ5全身疾患と眼(専門医のための眼科診療クオリファイ)
- 今日の眼疾患治療指針第3版
- あたらしい眼科Vol37,8,2020
- 眼科学第2版
- Proptosis in dysthyroid ophthalmopathy: a case series of 10,931 Japanese cases
- Graves’ ophthalmopathy
- 眼科 2021年12月臨時増刊号 63巻13号 特集 覚えておきたい神経眼科疾患
- Studies on the occurrence of ophthalmopathy in Graves’ disease
- 日本の眼科 95:8号
- Douglas RS, Kahaly GJ, Patel A, et al. Teprotumumab for the treatment of active thyroid eye disease. N Engl J Med 2020; 382: 341-352.
- 甲状腺眼症診療の手引き Digest 版
- Is endocrine ophthalmopathy related to smoking?
- Smoking and thyroid disorders–a meta-analysis
- Thyroid eye disease presenting after cataract surgery
- Severe Graves’ ophthalmopathy after retrobulbar anesthesia for cataract extraction in a patient with mild stable thyroid eye disease
- Reactivation of Graves’ orbitopathy after rehabilitative orbital decompression
- Exacerbation of thyroid associated ophthalmopathy after arterial embolization therapy in a patient with Graves’ disease
- Exacerbation of Graves ophthalmopathy with interferon-alpha therapy
- Quality of life in patients with Graves’ ophthalmopathy is markedly decreased: measurement by the medical outcomes study instrument
関連記事


